The latest ways to get involved
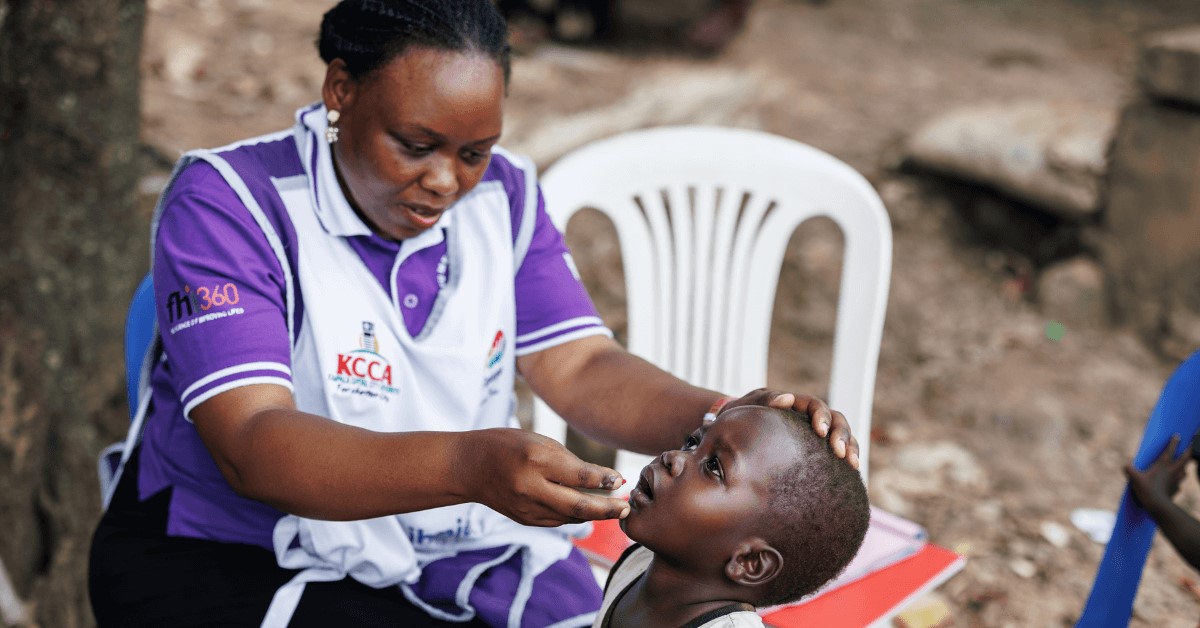
Congress, protect global life-saving vaccine programs now!

Sign now: the US must support smart, effective foreign assistance programs

Ask Congress to support the fight against HIV/AIDS
Our Impact
At ONE, we know to make change happen. We bring together cutting-edge data analysis, trusted messengers, and decades of expertise to build political capital and drive policies and investments to drive a more resilient, equitable future.

STRONGER INVESTMENTS
We have helped secure $1 trillion in new investments to drive economic prosperity and create a safer, healthier world.
BETTER LAWS
We reach key decision-makers in global capitals, with 2 decades of impact and 25 million actions taken by activists.

African Agency
We push for Africa’s fair seat at the global decision-making table, including the African Union’s permanent G20 seat.
If you believe everyone has the right to a life of opportunity and justice, no matter where they live, and if you believe ordinary people can change the world, then join us.
